Grande Fernández A, Carrasco Pereira P, López Coloma, R
F.E.A. Anestesiología y Reanimación en el Hospital Universitario de Getafe
Cómo citar este artículo: Grande Fernández, A., Carrasco Pereira, P., & López Coloma, R. (2024). Resección transuretral de próstata. Revista Electrónica AnestesiaR, 16(5). https://doi.org/10.30445/rear.v16i5.1198
La hiperplasia benigna de próstata (HBP) es una enfermedad muy prevalente en los varones de todo el mundo. Su incidencia aumenta con la edad hasta llegar a un 80% de prevalencia en la séptima década de la vida. Los cambios en el estilo de vida y la medicación suponen los dos primeros escalones en el tratamiento de esta patología, quedando reservada la cirugía para los casos de fracaso del tratamiento médico o la aparición de complicaciones como hematuria, litiasis vesicales, infecciones urinarias de repetición o retención urinaria.
Descripción del procedimiento
Antes de la introducción de la resección transuretral de próstata (RTUp), los pacientes con HBP se sometían a procedimientos quirúrgicos abiertos. La RTUp fue una innovación al demostrar que se podía resecar el tejido prostático mediante un cistoscopio, lo que hacía posible la eliminación de la mayoría del adenoma cerca de la cápsula prostática de manera segura. En los últimos 15 años, se ha avanzado aún más demostrando que se puede realizar una enucleación endoscópica del adenoma prostático con láser, con resultados similares a la cirugía abierta.
Para próstatas de 30-80 gramos, el gold estándar sigue siendo la RTUp debido a su eficacia a largo plazo y su nivel de seguridad.
La RTUp bipolar es comparable en resultados a corto, medio y largo plazo a la RTUp monopolar, pero con un perfil de seguridad perioperatorio más favorable, con evidencia 1A, siendo coronada como el nuevo gold estándar en el tratamiento de la HBP.
Por otro lado, la prostatectomía abierta se reserva para próstatas mayores de 100 gramos.
El láser más estudiado es el Holmium:yttrium aluminium garnet (Ho:YAG) usado en la técnica HoLEP (Holmium láser enucleation of the prostate). En próstatas mayores de 100 gramos, HoLEP ha demostrado una menor estancia hospitalaria, menor tiempo de cateterización y menor sangrado perioperatorio, con una eficacia similar a la RTUp.
En próstatas menores de 100 gramos, los resultados son comparables a la RTUp.
Sin embargo, es importante tener en cuenta que HoLEP requiere un mayor tiempo quirúrgico y puede causar una mayor incontinencia urinaria de estrés. Una importante ventaja de la técnica HoLEP es que es independiente del tamaño prostático en manos entrenadas, sin embargo presenta la desventaja de que tiene una curva de aprendizaje entre 14 y 60 casos.
Muchos procedimientos transuretrales, histeroscópicos o percutáneos usan grandes cantidades de líquido de irrigación o distensión para mantener el campo quirúrgico libre de sangre y producir distensión del órgano. La absorción del líquido es multifactorial y conduce a alteraciones cardiovasculares, del SNC y metabólicas, dando lugar al conocido síndrome post-RTUp.
La clínica de este síndrome varía en función de las características del líquido de irrigación. En fases iniciales aparecen náuseas y vómitos. Posteriormente letargia, bradicardia, hipertensión, desorientación, alteraciones visuales, cefalea, temblores, distensión abdominal, picores, confusión, hipotensión, convulsiones, disnea, cianosis, isquemia cardiaca y renal, e incluso coma. La hiponatremia junto a la hipertensión producen un flujo de agua fuera del espacio intravascular hacia los pulmones produciendo edema pulmonar y shock hipovolémico.
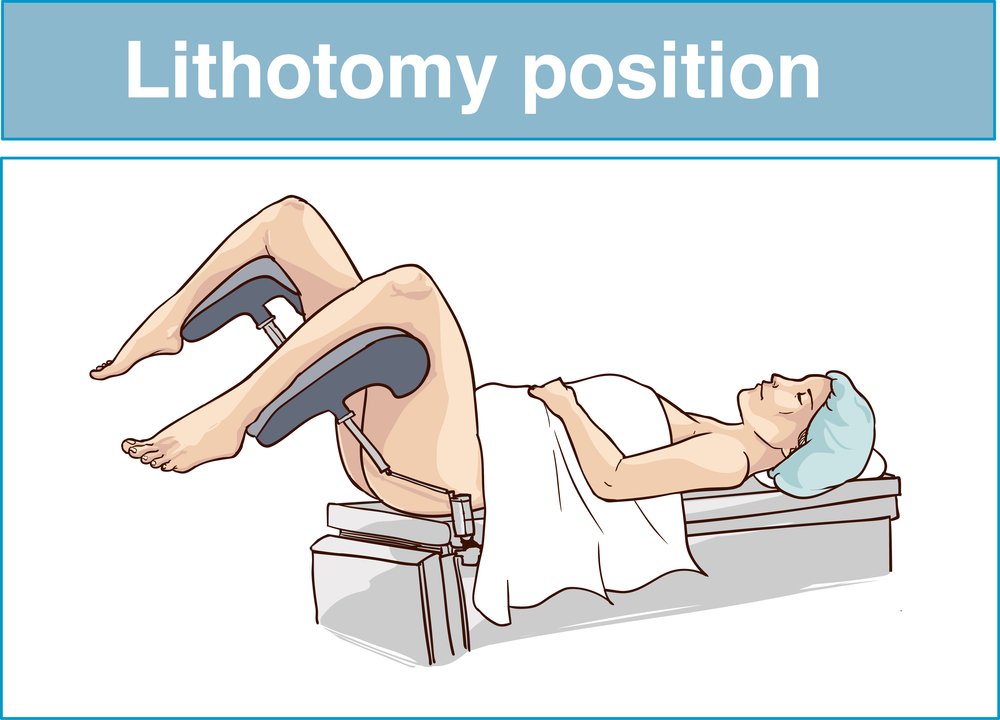
Posición quirúrgica en la resección transuretral
La posición quirúrgica en la RTUp y HoLEP es la de litotomía donde es fundamental evitar la lesión por compresión del nervio peroneo.
Profilaxis antibiótica
Como profilaxis antibiótica se emplea gentamicina ajustada por peso del paciente. En pacientes alérgicos a gentamicina se emplea ciprofloxacino 400 mg iv.
Diferentes opciones en la técnica anestésica para RTU
En cuanto a la técnica anestésica, merece la pena recordar que los niveles sensitivos de la vejiga y la próstata se corresponden con T11-L2, mientras que el pene y la uretra con L1-L2. Sin embargo, para evitar el disconfort de la distensión vesical se recomienda un nivel T9-T10 de bloqueo.
La anestesia intradural es ampliamente aceptada como la técnica anestésica de elección para RTUp por ser efectiva y eficiente. Sin embargo, la principal motivación clásica ha sido la posibilidad de valoración de los cambios en el estado neurológico del paciente secundarios a la absorción de líquido de irrigación: síndrome post-RTUp.
En los últimos años, con la introducción de las técnicas con láser y la RTUp bipolar, que utilizan suero salino como líquido de irrigación, prácticamente desaparece el síndrome post-RTUp clásico, con lo que el anestesista puede plantearse la opción de emplear anestesia general o sedación en estos procedimientos.
Sin embargo, cabe recordar otras ventajas de la anestesia intradural respecto a la general como son la menor incidencia de TVP, menor pérdida sanguínea, la valoración de signos y síntomas de perforación vesical y mejor tolerancia de la absorción de líquido de irrigación.
Con el uso de la RTUp bipolar y las nuevas técnicas con láser, aparece un nuevo síndrome post RTUp derivado de la absorción de suero salino fisiológico empleado como líquido de irrigación. Este síndrome se caracteriza por hipervolemia con posible sobrecarga cardiaca y edema pulmonar, y por acidosis hiperclorémica que produce estimulación del sistema nervioso simpático y disminuye el filtrado glomerular en un 10-15% al inducir vasoconstricción renal.
Monitorización
La monitorización durante la RTUp bipolar y las técnicas con láser se basa en la medición continua de la saturación periférica de oxígeno (SpO2) y el electrocardiograma (ECG), así como la medición intermitente de la tensión arterial.
Cuando se emplea un líquido de irrigación diferente al suero salino, la valoración neurológica se realiza mediante la elección de la anestesia intradural como técnica anestésica y el volumen de líquido de irrigación absorbido se puede realizar con la medición de alcohol espirado tras añadir a las bolsas de líquido de irrigación alcohol al 1%.
Con las nuevas técnicas que utilizan suero salino como líquido de irrigación no es necesaria la monitorización tan estrecha del estado neurológico del paciente por lo que se puede optar por anestesia intradural o general.
Fluidoterapia
La fluidoterapia debe ser restrictiva en los casos en los que se utilice suero salino como líquido de irrigación pues ya se produce absorción de este líquido durante la intervención. Sin embargo, cuando se utilizan líquidos de irrigación hipoosmolares, se puede intentar compensar la hemodilución mediante la administración de 500-1000 ml de suero salino intravenoso durante la intervención y así equilibrar la dilución del sodio en plasma.
Analgesia en resección transuretral de próstata
Los procedimientos endoscópicos transuretrales no producen un dolor postoperatorio elevado con una media de EVA (escala visual analógica de dolor) de 1 sobre 10. Durante el intraoperatorio no es necesario administrar otra analgesia que la anestesia intradural.
Sangrado
El sangrado estimado durante la RTUp bipolar se encuentra entre 0-500 ml, siendo menor con el uso de las técnicas con láser.
Duración de la cirugía
La duración de la RTUp bipolar depende del tamaño prostático y varía entre unos 45 a 80 min. La velocidad de resección suele ser de 1 gramo de tejido prostático por minuto.
Para esta duración empleamos 10-13 mg de bupivacaína 0,5% hiperbara en función de la altura y peso del paciente.
En el caso del HoLEP, la duración varía en función de la experiencia del urólogo. Inicialmente, y debido a la curva de aprendizaje de esta técnica, la cirugía duraba 2-3 horas por lo que empleábamos 11-13 mg de bupivacaína 0,5% isobara en función de la altura y el peso del paciente; mientras que actualmente estamos empleando las mismas dosis que en la RTUp bipolar pues la intervención dura menos de 2 horas.

Complicaciones intraoperatorias específicas de la resección transuretral
Las complicaciones intraoperatorias más relevantes son el sangrado, la perforación vesical, la absorción del líquido de irrigación, la hipotermia y la compresión del nervio peroneo. En el postoperatorio puede aparecer sangrado y cateterización uretral prolongada.
El tratamiento del síndrome post RTU se inicia con la medición del sodio en plasma y la osmolalidad pudiendo clasificar a los pacientes en dos grupos:
- Pacientes con hiponatremia asintomática: no es necesario el tratamiento. Si la función renal es adecuada, la excreción del exceso de agua y el metabolismo y excreción del líquido de irrigación corregirá rápidamente la hiponatremia. Si el paciente desarrolla congestión pulmonar, se puede administrar un diurético del asa.
- Pacientes con hiponatremia sintomática: el tratamiento óptimo varía en función de la concentración de sodio, la osmolaridad y el estado de la volemia.
- Pacientes con marcada hiponatremia y osmolaridad baja: El suero salino hipertónico disminuye el edema cerebral además de reemplazar la pérdida de sodio producida por la diuresis osmótica causada por la glicina, el manitol o el sorbitol que prolonga el periodo de hiponatremia y contribuye a la hipovolemia e hipotensión que se desarrolla 15-20 min tras finalizar la absorción del líquido de irrigación. Se administran 100 ml de suero salino 3% en bolo, que proporciona 51 mEq de sodio y aumentará la concentración de sodio de forma rápida en 2-3 mEq/L. Si los síntomas neurológicos no mejoran, se pueden administrar 1 o 2 bolos más en intervalos de 10 min. La corrección rápida es segura debido a que la extremadamente corta duración de la hiponatremia no da tiempo a desarrollar las adaptaciones cerebrales ante la hiponatremia crónica y el riesgo de desarrollar una desmielinización osmótica. Sin embargo, se recomienda no corregir más de 12 mEq/l en las primeras 24 horas.
- Pacientes con hiponatremia y osmolaridad normal o casi normal: no está establecido un tratamiento óptimo. Probablemente la hemodiálisis sea el tratamiento más seguro, puesto que corrige rápidamente la hiponatremia, las alteraciones osmóticas, la expansión de volumen y elimina el LI y sus metabolitos. Se ha utilizado en pacientes sintomáticos con fracaso renal y en pacientes sintomáticos con hiponatremia y osmolalidad normal o casi normal.
Observaciones
La HBP es una enfermedad con una elevada prevalencia en varones y existen nuevas técnicas quirúrgicas desarrolladas en los últimos años que modifican el manejo anestésico de estos pacientes.
La utilización de suero salino, tanto en la RTU bipolar de próstata como en las técnicas con láser, disminuye el riesgo de síndrome post-RTU clásico sustituyéndolo por un nuevo síndrome post-RTU caracterizado por sobrecarga de volumen y acidosis hiperclorémica.
La anestesia intradural sigue siendo nuestra técnica de elección por su perfil de eficiencia y efectividad.
Bibliografía
Bibliografía
- Vuichoud C, Loughlin KR. Benign prostatic hyperplasia: epidemiology, economics and evaluation. Can J Urol. 2015 Oct;22 Suppl 1:1-6. PMID: 26497338.
- Dornbier R, Pahouja G, Branch J, McVary KT. The New American Urological Association Benign Prostatic Hyperplasia Clinical Guidelines: 2019 Update. Curr Urol Rep. 2020 Jul 1;21(9):32. doi: 10.1007/s11934-020-00985-0. PMID: 32607874.
- Mamoulakis C, de la Rosette JJMCH. Bipolar transurethral resection of the prostate: Darwinian evolution of an instrumental technique. Urology. 2015 May;85(5):1143-1150. doi: 10.1016/j.urology.2015.01.003. Epub 2015 Feb 19. PMID: 25704995..
- Mamoulakis C, Trompetter M, de la Rosette J. Bipolar transurethral resection of the prostate: the ‘golden standard’ reclaims its leading position. Curr Opin Urol. 2009 Jan;19(1):26-32. doi: 10.1097/MOU.0b013e32831e44da. PMID: 19057207.
- Tang Y, Li J, Pu C, Bai Y, Yuan H, Wei Q, Han P. Bipolar transurethral resection versus monopolar transurethral resection for benign prostatic hypertrophy: a systematic review and meta-analysis. J Endourol. 2014 Sep;28(9):1107-14. doi: 10.1089/end.2014.0188. Epub 2014 Jun 5. PMID: 24754254; PMCID: PMC4146489.
- Gratzke C, Bachmann A, Descazeaud A, Drake MJ, Madersbacher S, Mamoulakis C, et al. EAU Guidelines on the Assessment of Non-neurogenic Male Lower Urinary Tract Symptoms including Benign Prostatic Obstruction. Eur Urol. 2015 Jun;67(6):1099-1109. doi: 10.1016/j.eururo.2014.12.038. Epub 2015 Jan 19. PMID: 25613154.
- Herrmann TR, Liatsikos EN, Nagele U, Traxer O, Merseburger AS; European Association of Urology. Guía clínica de la Asociación Europea de Urología sobre tecnologías láser [European Association of Urology guidelines on laser technologies]. Actas Urol Esp. 2013 Feb;37(2):63-78. Spanish. doi: 10.1016/j.acuro.2012.05.005. Epub 2012 Sep 16. PMID: 22989380.
- Das AK, Teplitsky S, Humphreys MR. Holmium laser enucleation of the prostate (HoLEP): a review and update. Can J Urol. 2019 Aug;26(4 Suppl 1):13-19. PMID: 31481144.
- Ortner G, Nagele U, Herrmann TRW, Tokas T. Irrigation fluid absorption during transurethral bipolar and laser prostate surgery: a systematic review. World J Urol. 2022 Mar;40(3):697-708. doi: 10.1007/s00345-021-03769-4. Epub 2021 Jun 30. PMID: 34191108.
- Hahn RG. The use of ethanol to monitor fluid absorption during transurethral resection of the prostate. Scand J Urol Nephrol. 1999 Oct;33(5):277-83. doi: 10.1080/003655999750017293. PMID: 10572987.